Синдромът на хроничната болка
дефиниция
Синдромът на хроничната болка обикновено се разбира като състояние на болка, което продължава повече от шест месеца.
Важно е да се прави разлика между остра и хронична болка.
Острата болка продължава само за кратко време и е съчетана с болково събитие. Например, острата болка се появява, когато сте ранени, но след това завършва, когато раната заздравее.
Хроничната болка не се дължи пряко на събитие с пряка болка. По този начин хроничната болка няма предупредителна или защитна функция като остра болка.

Често хроничната болка възниква от остра болка, например когато болката не е лекувана адекватно. Тъй като болката няма пряка функция в този случай, синдромът на хроничната болка се разглежда като независима клинична картина. Освен това психологическият компонент често играе решаваща роля.
Хроничната болка може да бъде резултат от психологическо заболяване, в същото време острата психологическа болка може да се развие и в хронична болка чрез допълнителен физически компонент.
Синдромът на хроничната болка не е рядко заболяване. Над осем милиона души в Германия страдат от хронична болка. Терапията не е лесна, тъй като болката не може да бъде причинена от конкретно събитие. При остра болка подобно събитие често се лекува лесно. Следователно пациентите, страдащи от хронична болка, трябва да се лекуват едновременно с много различни методи.
Прочетете още по темата: Хронично болен и хронично заболяване
за да се образува
По принцип можете четири различни вида болка диференцирайте всеки един синдром на хронична болка умее да води.
Една от причините за болката е т.нар психогенна болка, Тази болка не се причинява от физическо нараняване, а от увреждане на психиката. Така че психичните заболявания могат да харесват депресия или Делузивни и Въображение на страх също водят до болка, която трябва да се лекува.
Невропатична болка възниква от нараняване или увреждане на самия нерв. В човешкото тяло нервите имат задачата Сензорно и болково възприятие от периферията до нашия мозък. Ако нервите са повредени, човек ще се развие постоянно, интензивно изживяване на болката, Чести причини за невропатична болка са Вирусни инфекцииКакто и Херпесили диабет ( диабет).
Ноцицептивна болка е болката, която изпитваме, когато нараняваме себе си. Например това се случва с един Нарязва се в кожата за разпределение на вещества, които дразня дразни и води до болка. Ако такава болка се появи за дълъг период от време, нервите се свръхстимулират и се развива т.нар Памет памет, Това е основата за създаването на a синдром на хронична болка, Хората приемат ноцицептивна болка еднакво, когато има увреждане на тялото вътрешни органи вярно.
Последната форма на болка е това миофасциална болка, Това тръгва от мускулатура и може например при ревматични заболявания възникне.
появяване
Независимо от произхода на острата болка, тя винаги може да стане хронична, ако не се лекува или не се лекува неправилно. Често психологическият компонент също играе решаваща роля при синдрома на хроничната болка. Развитието може най-добре да се обясни с пример.
Въображаем пациент на 50 години страда от дискова херния, което причинява болка в задните части, която се излъчва в краката. В началния етап това се нарича събитие на остра болка. От упоритост той пренебрегва болката и отказва да отиде на лекар с надеждата, че болката ще отмине сама по себе си след няколко дни. Едва след месеци пациентът отива при лекаря, който ще го запише и ще го насочи към ортопеда. Необходими са общо шест месеца, за да бъде постигната окончателната диагноза и терапия.
Този пример показва три различни начина за развитие на синдром на хронична болка.
За един има решаващ психологически компонент. Вземайки отпуск по болест, пациентът косвено се възнаграждава за болката си, тъй като не е нужно само да ходи на работа. Това увеличава приемането му на болестта. Освен това пациентът забелязва, че не може да направи нищо за болката сам и развива усещане за безсилие по пътя. Това психологическо отношение в крайна сметка благоприятства развитието на синдром на хронична болка.
По-специално мъжете живеят с нагласата, че много клинични картини отшумяват само чрез постоянство. Когато изпитват болка, те приемат лекарства за болка много по-рядко от жените. Но това хронично, нелекувано състояние на болка води до привикване на тялото ми към болката и вярвайки, че е нормално. Говори се, че тялото развива така наречената памет за болка. Това е отговорно за хронифицирането на болката.
Крайна причина е физическото и психическото фиксиране при остра до хронична болка. Само идеята да се боли с определено движение може да доведе до възприемане на болка в мозъка. Постоянното заемане на облекчаваща поза също може да доведе до развитие на синдром на хронична болка.
В обобщение, всеки пациент, който боли повече от месец, трябва да се консултира с лекар, за да лекува болката и евентуално причината възможно най-рано. Лечението на остра болка е много по-лесно и по-ефективно от това на синдрома на хроничната болка. Затова човек трябва да избягва да се развива в хронична болка.
Придружаващи фактори
В допълнение към основния симптом на болката могат да се появят и други съпътстващи симптоми. Изтощението и умората не са нетипични за това заболяване. Освен това, постоянната болка в някои случаи може да причини гадене и дори повръщане.
Психологически съпътстващи симптоми играят роля, която не бива да се пренебрегва при синдрома на хроничната болка. Тревожните разстройства, депресията или соматоформните разстройства често са съпътстващ симптом. Соматоформното разстройство описва клинична картина, при която съществуват физически нарушения, без да е налице действително органично заболяване.
Ако стресовата ситуация е възникнала преди хроничната болка да се е развила или ако болката се възприема като особено стресираща, може да се развие посттравматично стресово разстройство.
В някои случаи може да бъде трудно да се определи дали психологическите симптоми са съпътстваща реакция на болката или дали те са отключващите фактори.
Психосоматични фактори
Водещият принцип на психосоматичната медицина е да свързва физическо увреждане или симптоми със собствената си психика. Смята се, че физическите симптоми са задействани или повлияни от психологически фактори.
Човешката психика също играе важна роля в развитието на хронична болка. Това ще бъде обяснено по-нататък в аспекта на причините.
Вашето собствено възприятие за болка може да бъде повлияно от минали събития, както и от текущи събития и променя възприемането на нормално краткотрайна болка, така че тя да стане хронична.
Психологическите рискови фактори, които могат да подкрепят това хронифициране, са например постоянен стрес или други болкови преживявания в миналото.
Интересното е, че първоначално игнорирането на болката или непостоянното лечение на болката също може да играе ключова роля за превръщането й в хронична, тъй като тя напредва.
Тази тема може да ви интересува: Психосоматична болка - можете ли да си представите болка?
Защитните психологически фактори, които имат положителен ефект върху болката, са социална подкрепа, особено от страна на партньор. Освен това положителното отношение и приемането на болката може да има лечебен ефект върху нея.
каузи
Синдромът на хроничната болка е много сложна клинична картина и причинителните фактори все още не са напълно изяснени. Често не може да се намери и точната причина за хроничната болка.
Знаем обаче някои фактори, които могат да доведат до развитие на синдром на хронична болка.
Например, дългосрочната болка, причинена от злополуки, туморни заболявания или ампутации, може да доведе до определени промени в организма. В резултат на това болката вече не е симптом на свръхподчинена болест, но сега е сама по себе си болест.
Болката продължава, дори ако първоначалното основно заболяване се счита за излекувано или адекватно лекувано.
Невропатичната болка, позната също разговорно като нервна болка, може, ако първоначалното лечение е недостатъчно, да повлияе на болката памет. Това създава хронична болка, която е трудна за лечение.
И накрая, неправилното боравене с болката, например в случай на екстремна фиксация или депресивни разстройства, може да доведе до синдром на хронична болка. Психологическите фактори също могат да предизвикат хронична болка самостоятелно, без да има разстройство в организма, което да бъде намерено тук.
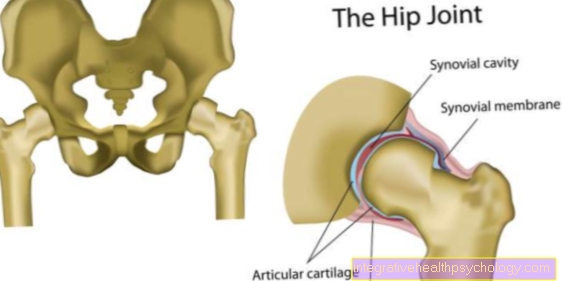
Спинална стеноза

В медицината обикновено се разбира стеноза като стесняване.
При стеноза на гръбначния канал гръбначният канал е стеснен, т.е. пространството в гръбначния стълб, в което протича гръбначният мозък. Гръбначният мозък е сноп от нерви, които могат да реагират с болка чрез компресия.
Честа причина за спинална стеноза е херния диск. Ядрото на диска се притиска към гръбначния мозък и причинява болка.
Докато няма неврологични симптоми като парализа или сензорни смущения в гърба, задните части или краката, стенозата обикновено се лекува консервативно. Това включва физическа терапия и лекарства за болка.
Само една операция е на разположение като последна стъпка в терапията.
Прочетете повече в нашата тема: Хирургия на гръбначна стеноза
Ако болката не се лекува адекватно, има вероятност тя да стане хронична. Това означава, че пациентът все още изпитва болка, дори след като стенозата на гръбначния стълб е била успешно разрешена. Те могат да продължат цял живот и трябва да бъдат лекувани, тъй като хроничната болка често може да доведе до умствено изтощение и депресия и дори риск от самоубийство.
Синдром на хронична тазова болка
Синдромът на хроничната тазова болка описва състояние, което се характеризира с продължителна болка в областта на таза и долната част на гърба.
Заболяването се среща по-често при мъже след 50-годишна възраст и формално е част от клиничната картина на бактериалното възпаление на простатата (простатит), дори ако причината за синдрома на хроничната тазова болка не е бактериална инфекция.
Синдромът на хроничната тазова болка се определя като болка в областта на таза, която продължава повече от три месеца и е придружена от оплаквания от простатата. Освен това се прави разлика между възпалителна и невъзпалителна форма на синдром на хронична тазова болка.
Точната причина е неясна и често не може да бъде проучена напълно при пациента. Симптомите са едноименната тазова болка, проблеми с уринирането и нарушения на еректилната функция.
Диагнозата се поставя въз основа на медицинска анамнеза, заедно с физически преглед на таза и изследване на урината. Освен това еякулатът може да бъде изследван и да се извърши трансректално ултразвук на простатата. По време на този преглед в ректума се вкарва сонда с форма на сонда, което подобрява разделителната способност на простатата.
Терапията е ограничена до облекчаване на симптомите. Например, могат да се дават лекарства за дискомфорт при уриниране и болкоуспокояващи.
Класификация според МКБ
МКБ (Международна статистическа класификация на болестите и свързаните с тях здравословни проблеми) е международно използвана система за класификация на заболявания. Тази стандартизация е важна, за да може да се поставят еднакви диагнози. Той също така играе решаваща роля в разплащането със здравни застрахователи.
Синдромът на хроничната болка и нейните подформи също са изброени в МКБ. Разграничаването се прави точно според фона и тежестта на клиничната картина. Проблемът е, че психичните заболявания не са посочени в МКБ. Синдромът на хроничната болка обаче често има психологически компонент.
Доказано е също, че психологическото участие в хронифицирането на болката има решаваща роля в интензивността и хода на заболяването. Следователно ICD е съответно изменен, така че да бъдат изброени както соматични (физически), така и психологически форми на синдром на хронична болка. В различните подпозиции дори се уточнява по-подробно дали психичното заболяване е дошло първо, а след това - физическото заболяване или обратно.
Само чрез тези точни разграничения е възможно да се стандартизират медицинската диагностика и терапия на международно ниво.
Класификация според Герберсхаген
С класификацията на Герберсхаген хронифицирането на болката може да бъде категоризирано по-точно. Разделението включва пет различни оси, всяка от които е разделена на три етапа. Етап 1 показва най-добрата прогноза, докато на етап 3 се дава най-тежките болкови разстройства.
Първата ос описва временния ход на състоянията на болката.По този начин се обръща внимание дали болката винаги се появява или само временно и дали интензитетът на болката се променя или дали болката е непрекъснато една и съща. Ако болката е особено силна, тя се обозначава като етап 3. Ако болката се появява само периодично и е слаба по интензивност, това се означава като етап 1.
Втората ос се занимава с локализацията на болката. Ако пациентът може ясно да присвои болката в област на тялото, тогава той е в етап 1. В случай на дифузна, не локализираща се болка по цялото тяло, пациентът се обозначава като етап 3.
Трето, поведението на консумация на лекарства за болка се занимава. Преди всичко се обръща внимание дали има предозиране или злоупотреба с лекарства. Ако това е така за по-дълъг период от време, това се означава като етап 3. При правилно и свързано с болка самолечение пациентът се класифицира в етап 1.
Четвъртата ос описва степента, в която пациентът се нуждае от медицинска помощ. Особено внимание се обръща на това дали той редовно посещава лекар (често семейният лекар), ако е необходимо, или най-вече отчаяно, посещава много различни медицински заведения на кратки интервали. В първия случай това съответства на етап 1 според Герберсхаген, във втория - на етап 3.
Петата и последна ос се занимава със социалната среда на пациента. Ако това е стабилно или е само незначително обременено с проблеми, това е етап 1. Ако семейната структура се е разпаднала и пациентът не е интегриран в професионалния живот и обществото, това говори за етап 3.
В обобщение, класификацията на хронифицирането на болката според Gebershagen предлага многоизмерна система за класификация, от която могат да бъдат прочетени както симптомите, така и болността на пациента. Трябва обаче да се гарантира, че границите между етапите често са течни и следователно разделянето не винаги е точно.
Пенсия за синдром на хронична болка
Ако пациентът вече не е в състояние да работи поради хроничната болка, дори при обширна терапия, могат да се кандидатстват за следните видове пенсия. От една страна, пенсията за инвалидност може да бъде възможност. Това се нарича „пълно“, ако пациентът може да работи само три часа или по-малко на ден и е класифициран като „частичен“, ако е възможно работно време от три до шест часа.
Пенсията за инвалидност е ограничена до определен период и трябва да бъде продължена отново, след като изтече.
Ако бъде подадено заявление за пенсия за инвалидност, трябва да се извършат някои медицински прегледи и трябва да се удостовери, че болката не може да бъде подобрена чрез мерки за рехабилитация.
От друга страна, ако имате тежки увреждания поради хронична болка, можете да кандидатствате за пенсия за старост за хора с тежко увреждане. Това означава, че нормалната пенсия за старост може да се кандидатства за по-рано. За целта обаче първо трябва да бъде удостоверено тежко увреждане.
Степен на увреждане (GdB) при синдром на хронична болка
GdB (степен на увреждане) е стандартизирана измерена променлива за количествено определяне на степента на увреждане при физически или психически болни хора.
В повечето случаи GdB се определя от пенсионното ведомство. GdB се измерва по скалата от 0 до 100, с 0 или почти никакви ограничения и 100 с тежко увреждане.
Най-общо, от стойност 50, човек говори за човек с тежко увреждане. GdB обикновено се основава на основното заболяване и произтичащите от това функционални ограничения.
Има много различни видове увреждания във връзка със синдрома на хроничната болка. Ако симптомите на основното заболяване не са особено тежки и произтичащата от това болка трудно води до ограничения в ежедневния живот, пациентът не постига стойност, по-висока от 20. Ако основното заболяване е тежко, например рак и пациентът вече не е в състояние да го направи за да се грижи независимо, той често е класифициран като тежко инвалид.
Следователно GdB играе важна роля в предоставянето на социални помощи и е необвързваща мярка за тежестта на заболяването.
терапия
Целта на терапията трябва да бъде борба с първопричината за хронична болка. Тъй като това често е трудно, терапията трябва да доведе до повишаване на качеството на живот на пациента и да не се фокусира само върху намаляване на интензивността на болката.
Задачата на лекуващия лекар също е да разпознава психологически промени като депресивни настроения или нарушения на съня в началото и да ги лекува.
Изборът на лекарства за болка зависи от това дали болката е ноцицептивна, т.е. произхождаща от тъканта, или невропатична, произхождаща от нервите. Ако имате ноцицептивна болка, можете да дадете обезболяващи средства като ибупрофен и, ако е необходимо, опиоиди.
Невропатичната болка може да се лекува с антиконвулсанти като габапентин или прегабалин (Lyrica).
Ако психосоматичните фактори играят роля при синдрома на хроничната болка, само по себе си лекарствената терапия не е достатъчна за оптимално лечение на болката.
Тук се препоръчва психосоциална терапия под формата на поведенческа терапия или насочваща вниманието терапия в подкрепа на медикаментите.
По принцип лечението на синдрома на хроничната болка трябва винаги да се състои от комбинация от лекарствени и немедицински мерки, ако е възможно.
Тази тема може да ви интересува: Проводна анестезия
Терапия след инцидент
Авариите са важен задействащ фактор при синдрома на хроничната болка. Продължителната болка от наранявания или неправилна обработка на болката може да доведе до промени в тялото, които не са напълно разбрани и до последствията от синдрома на хроничната болка.
Ето защо е важно не само да се лекуват физическите щети след травматичен инцидент, но и да се даде възможност на пациента да обработи преживяното. Ако това не се случи, злополуките са свързани и с посттравматични стресови разстройства.
Това може да доведе до нарушена обработка на болката и травмата и болката продължава дори след като всички физически наранявания са зараснали. Характерно за посттравматичното стресово разстройство са дълбоките чувства на загуба на контрол, отчаяние и безпомощност.
прогноза
В случай на синдром на хронична болка, защитната функция, която болката има при здрави хора, заема задно място, а хроничната болка се превръща в своя клинична картина.
Дефиницията на синдрома на хроничната болка е болка, която продължава от три до дванадесет месеца и не показва признаци на ограничение във времето. Следователно прогнозата за пълно излекуване на това заболяване е лоша, още повече, че няма терапия, която да лекува конкретно причината за болката.